Почечная недостаточность у детей, симптомы которой намного более выражены, чем у взрослых, протекает тяжело и может быстро прогрессировать, приводя к инвалидизации и летальному исходу. В этой статье мы подробно поговорим о том, почему развивается данная патология, о видах почечной недостаточности, первых клинических симптомах, в том числе у новорожденных детей и методах предупреждения неблагоприятных последствий.
Детская почечная недостаточность: особенности
В детском возрасте патологический процесс почек может протекать в острой или хронической форме.
Острая почечная недостаточность представляет собой синдром, развивающийся на фоне резкого ухудшения работы почек по тем или иным причинам. В основе патологического процесса лежит острая гипоксия почечной ткани, повреждение канальцев почки и развитие выраженного отека органа.
В данной ситуации почки больше не могут выделять жидкость, что приводит к острому нарушению баланса солей и электролитов в крови. Синонимом острой почечной недостаточности (ОПН) в урологии является термин острая уремия.
Важно! Вялотекущие воспалительные или инфекционные процессы почек провоцируют стойкое нарушение функции органа и всей мочевыделительной системы в целом. При самолечении или отсутствии медицинского вмешательства длительные сбои в работе органов мочевыделения дают предпосылки для развития сначала острой, а затем и хронической почечной недостаточности (ХПН).
Синдром ОПН обусловлен накоплением в крови продуктов азотного обмена, что приводит к нарушению всех видов обменных процессов и, как следствие, железодефицитной анемии, гипертензии, ухудшению работы всех внутренних органов. Если синдром ОПН сохраняется у ребенка более 3 месяцев подряд и плохо поддается терапии, то пациенту ставится диагноз хроническая почечная недостаточность.
Развитие почечной недостаточности возможно в любом возрасте, так как существует множество предрасполагающих факторов для данной патологии. Например, у детей, которые продолжительное время страдали в утробе матери от дефицита кислорода, развивается врожденная почечная недостаточность, которая в большинстве случаев приводит к смерти или инвалидизации уже в первый год жизни ребенка.
Механизм развития ОПН и ХПН
У детей почечная недостаточность прогрессирует в несколько этапов или стадий, о чем нагляднее представлено в таблице.
Стадии ОПН у детей:
| Название стадии ОПН | Чем характеризуется? |
| Преданурическая | На паренхиму почек усиленно воздействуют различные факторы, которые приводят к ухудшению выделительной способности органа |
| Анурическая | На фоне нарушения полноценной работы почек из организма не выводятся продукты обмена и шлаки, задерживается вода и соли, что приводит к нарушению кислотно-щелочного баланса и смещению рН среды в кислую сторону (метаболический ацидоз). На фоне ацидоза развивается острая интоксикация организма аммиаком и другими продуктами обмена |
| Полиурическая | На данной стадии развития ОПН резко увеличивается количество выделяемой мочи |
| Восстановительная | Почечные сосуды постепенно восстанавливают свои функции, диурез приходит в норму, клубочковая проницаемость капилляров нормализуется |
Развитие хронической почечной недостаточности обусловлено снижением числа здоровых почечных клеток (нефронов), их гибелью и постепенным замещением соединительной тканью, не несущей за собой никакой функции. В данной ситуации увеличивается нагрузка на оставшиеся здоровые нефроны и организм включает природные механизмы адаптации, что приводит к явлениям гипертрофии почечных клеток, изменению их структуры и строения и усиленному прогрессированию ХПН на этом фоне.
Важно! При ХПН кардинально меняются обменные процессы в организме, почки не могут работать и выводить токсины, что приводит к сильнейшему отравлению организма аммиаком и другими азотистыми соединениями. Такие пациенты вынуждены оформлять инвалидность и быть «привязанными» к гемодиализу.
Механизм развития ОПН у новорожденных

Повреждение нефронов и ткани почек у плода или новорожденного в первую очередь обусловлено гипоксией – дефицитом кислорода внутриутробно или в процессе трудных затяжных родов и асфиксии околоплодными водами в процессе родоразрешения.
На фоне продолжительного кислородного голодания у плода или новорожденного возникают нейроэндокринные нарушения – увеличение антидиуретического гормона, гиперальдостеронизм, повышение продуцирования ренина, что в совокупности вызывает сбои в работе почек. Ситуация усугубляется метаболическим ацидозом и синдромом диссименированного внутрисосудистого нарушения свертываемости крови – это два неотъемлемых спутника тяжелого кислородного голодания внутренних органов.
На фоне этих нарушений развивается олигурия или анурия со всеми вытекающими метаболическими изменениями, приводящими к общему отравлению всего организма.
Причины развития почечной недостаточности у детей
В урологии выделяют 2 основные формы острой почечной недостаточности:
- Органическая – ее развитие обусловлено поражением тканей почек, что приводит к накоплению в организме азотистых соединений и нарушению кислотно-щелочного баланса.
- Функциональная – развивается на фоне явных нарушений водно-солевого баланса, кровотока и гипоксии, но при этом является обратимой при оказании больному своевременной медицинской помощи.
Итак, причинами развития функциональной ОПН у детей являются:
- тяжелые отравления организма лекарственными препаратами;
- ДВС-синдром (внезапное усиление свертываемых функций крови);
- общая интоксикация организма на фоне тяжелых инфекционных заболеваний;
- обезвоживание организма (при многократной рвоте и поносе);
- гипоксия.
Важно! Перечисленные состояния и патологии провоцируют уменьшение притока крови к клубочкам почек, что снижает внутренний кровоток в органе и вызывает на этом фоне гибель нефронов, влекущих за собой развитие ОПН.
Основными причинами развития органической ОПН (они же характерны и для функциональной формы недостаточности) являются:
- у новорожденных – сепсис, асфиксия в родах, родовая травма, переливание несовместимой по группе и резусу крови, тромбоз почечных вен, ожоговая болезнь;
- шок – гиповолемический, гемотрансфузионный, анафилактический;
- инфекционные интоксикации организма;
- острые отравления грибами, лекарственными препаратами, алкоголем, бытовой химией;
- аутоиммунные заболевания;
- гломерулонефрит.
Врожденные кисты почек также могут стать причиной развития острой почечной недостаточности у детей раннего возраста.
Некоторые заболевания при отсутствии адекватного и своевременного лечения могут осложниться уремией у детей, к ним относятся:
- сахарный диабет;
- нефропатии;
- пиелонефрит;
- амилоидоз почек;
- туберкулез почки.
Почечная недостаточность: симптомы у детей

Признаки почечной недостаточности у детей клинически схожи с проявлением основного заболевания почек, которое и послужило толчком к развитию патологии. Конечно, самым ранним и характерным симптомом ОПН у детей является выраженная олигурия – резкое уменьшение количества выделяемой мочи, в некоторых случаях она прогрессирует настолько, что приводит к анурии – полному прекращению мочеиспускания.
На преданурической стадии какие-либо клинические признаки нарушений отсутствуют, первые симптомы почечной недостаточности у детей появляются на анурической стадии и характеризуются следующим:
- прогрессирующая слабость;
- бледность или желтизна кожи;
- отеки лица и конечностей;
- заторможенность и вялость;
- головокружения, сильные головные боли и обмороки;
- появление неприятного аммиачного запаха изо рта;
- боли в животе, тошнота, рвота;
- диарея;
- учащенное сердцебиение и одышка;
- судороги.
Важно! Перечисленные симптомы являются характерным сигналом отравления организма продуктами обмена на фоне прекращения полноценной работы почек. У малышей до года на фоне ОПН резко повышаются показатели кровяного давления.
Анурическая стадия почечной недостаточности может продолжаться до 10-14 дней, после чего переходит в стадию полиурии. Полиурическая стадия характеризуется существенным увеличением количества выделяемой мочи, при этом на данном этапе чаще всего к ОПН присоединяются различные осложнения и инфекции, что усугубляет ситуацию.

Таким образом, ОПН прогрессирует по стадиям, для каждой из которых характерны свои клинические симптомы и лечение у детей:
- стадия скрытых изменений (латентная) – у ребенка развивается слабость, он быстро утомляется, жалуется на сильную сухость во рту и жажду.
- Стадия компенсации – резко снижается количество выделяемой мочи. Если на данном этапе сдать кровь с вены, то в показателях будут существенные изменения в худшую сторону, что обусловлено активной гибелью нефронов.
- Стадия интермитации – появляется сильная жажда, неприятный привкус во рту и запах аммиака, тошнота, рвота, потеря аппетита. Кожа сухая на ощупь, дряблая, с шелушениями, мышечный тонус снижен. Возможно присоединение инфекций, которые усугубляют общее состояние больного и протекают с осложнениями.
- Стадия терминальных изменений – на данной этапе состояние больного тяжелое и характеризуется апатией с периодами возбуждения, бессонницей, чередующейся с патологической сонливостью и вялостью, неадекватным поведением. У ребенка повышено потоотделение, при этом пот резко пахнет мочой, живот вздут, температура тела снижена. Больного мучает диарея со зловонным стулом зеленого цвета. Постепенно развивается дистрофия сердечной мышцы. Если на данной стадии больному срочно не сделать операцию по пересадке почки или не провести гемодиализ, быстро наступает смертельный исход.
Как диагностируют ОПН?
Основным признаком, по которому можно заподозрить нарушение в работе почек у ребенка, является резкое уменьшение выделения мочи (олигурия). Позже присоединяются все описанные выше симптомы и нарушения быстро прогрессируют. Для подтверждения диагноза необходимо сдать анализы мочи и крови с вены.
Для ОПН в анализе мочи характерны следующие изменения:
- снижение осмолярности и плотности мочи;
- увеличение уровня креатинина и мочевины;
- повышенное содержание солей натрия;
- лейкоцитурия и цилиндрурия.
В анализе крови при почечной недостаточности резко увеличивается количество креатинина, а показатели клубочковой фильтрации уменьшаются на 25%. Значительно снижается уровень калия.
Дополнительными исследованиями при постановке диагноза являются УЗИ почек, рентгенография и цистоскопия.

Диагностика ХПН основана на анамнезе жизни и истории болезни, в которой есть хронические заболевания почек и органов мочевыводящих путей.
Важно! При постановке диагноза необходимо дифференцировать почечную недостаточность с гломерулонефритом и энцефалопатией, которые могут давать схожие симптомы.
Лечение почечной недостаточности у детей

Прогноз ОПН во многом зависит от того, насколько своевременно было начало лечение, терапию рекомендуется начинать в максимально короткие сроки.
Главными принципами терапии являются:
- восстановить объем циркулирующей крови;
- наладить микроциркуляцию крови в сосудах почек;
- провести детоксикацию организма;
- предупредить осложнения.
При выявлении патологии на начальных стадиях ребенку назначают следующие группы лекарственных препаратов:
- кроворазжижающие;
- сосудорасширяющие;
- мочегонные;
- препараты с противошоковым действием.
Детям до года с признаками острой почечной недостаточности в экстренном порядке независимо от тяжести течения патологии проводится гемодиализ, без которого не удается избежать осложнений в виде отека легких, головного мозга, гипертензии, гиперкалиемии. Детям первого полугодия и новорожденным проводится перитонеальный диализ – омывание брюшной полости и забрюшинного пространства в непрерывном режиме.
Больным старше 1 года в качестве дополнения проводят плазмаферез (фильтрация крови) и назначают курс антибиотикотерапии для предупреждения развития инфекционных осложнений. На этапе восстановления почечных функций назначаются препараты калия, глюкоза внутривенно капельно и электролиты для восстановления водно-солевого баланса.
Лечение хронической почечной недостаточности требует коррекции работы всех внутренних органов и систем, поэтому помимо основных препаратов пациентам часто назначают дополнительные:
- антацидные – для уменьшения уровня фосфора в крови;
- препараты кальция и витамина Д – для профилактики нарушений кальциевого обмена;
- мочегонные – для стимуляции и увеличения суточного диуреза;
- бета-адреноблокаторы – для коррекции показателей артериального давления;
- препараты железа при выявлении железодефицитной анемии.
При нарастающих признаках уремии во избежание развития уремической комы ребенку в срочном порядке назначают гемодиализ и после стабилизации состояния снова переводят на консервативное лечение. Пересадка почки ребенку от донора позволяет достичь стойкой ремиссии почечной недостаточности на многие годы, а иногда и вовсе забыть о заболевании при соблюдении всех рекомендаций врача.
Общие клинические рекомендации при ОПН и ХПН
Для ускорения выведения токсических веществ из организма важно соблюдать питьевой режим, но количество чистой воды и жидкости в сутки врач определяет сугубо индивидуально, в зависимости от показателей анализов крови и мочи, возраста и тяжести состояния.
Грудничкам позволяется прикладываться к материнской груди по первому требованию, детям-искусственникам дают адаптированную молочную смесь по режиму. Детям, которые едят с общего стола, строго ограничивают употребление соли и белковой пищи.
Предпочтение отдается продуктам растительного происхождения, картофелю в запеченном виде (с кожурой), яйцам. В остром периоде почечной недостаточности из рациона временно полостью исключают мясо, соль и рыбу, а необходимые для роста и развития организма аминокислоты ребенок будет получать из специальных лекарственных препаратов.
Осложнения почечной недостаточности и дальнейшие прогнозы
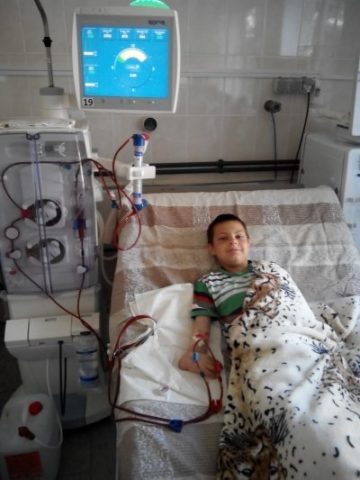
При острой недостаточности почек смертельный исход может наступить из-за ряда осложнений, к которым относятся:
- гиперкалиемия – приводит к остановке сердца;
- уремическая кома – сильнейшее отравление всего организма;
- сепсис;
- недостаточность и нарушение работы всех внутренних органов.
У трети новорожденных, которым удалось выжить после ОПН, развивается ХПН и ряд других заболеваний почек, в том числе отставание органа в развитии. У детей дошкольного и школьного возраста при своевременной диагностике и правильном лечении прогноз благоприятный, работа органов постепенно восстанавливается, но на это может уйти не один месяц.
Прогноз во многом зависит от того, на какой стадии была диагностирована почечная недостаточность, например, даже при выявлении заболевания в терминальной стадии выживаемость пациента при соблюдении всех рекомендаций врача и регулярных диализах достигает порядка 10-15 лет. При пересадке донорской почки ребенку с ХПН успешный исход и полное выздоровление наблюдается в 80% случаев.

