Кардиопатия (кардиомиопатия) – это патология тканей сердца первичного характера, не имеющая связи с сердечными пороками, ревматизмом, опухолями, воспалением, ишемией, в основе которой дегенерация кардиоцитов, встречается в любом возрасте.
Общая информация
Около полутора миллионов человек ежегодно погибают от тех или иных проблем с сердцем и сосудами. Одной из них является кардиомиопатия, т.е. изменение мышцы сердца по разным причинам. Это не самостоятельное заболевание, а собирательный диагноз. По сути своей под данным термином скрывается поражение сердца, когда в мышце нарушается обмен веществ, начинается рубцевание. Вследствие таких патологических процессов сердце начинает увеличиваться в размерах, начинается сбой его функций, т.е. развивается сердечная недостаточность.
При кардиомиопатиях всегда страдает функция желудочков сердца. Поражения миокарда при ИБС, гипертонической болезни, васкулитах, симптоматических артериальных гипертензиях, диффузных болезнях соединительной ткани, миокардитах, миокардиодистрофии и других патологических состояниях (токсических, лекарственных, алкогольных воздействиях) являются вторичными и рассматриваются как специфические вторичные кардиомиопатии, вызванные основным заболеванием.
Причины
Медики утверждают, что обычно определить причину развития кардиомиопатии достаточно сложно. Однако они смогли в ходе наблюдений и исследований определить провоцирующие факторы. В их числе:
- Вирусные инфекции, включая банальные ОРВИ
- Изменения женского организма, отмечающиеся после родов и кормления грудью
- Частое употребление алкоголя
- Недостаток в организме ряда полезных веществ и микроэлементов
- Наследственность
- Болезни, сопровождающиеся проблемами с обменом веществ.
Основными причинами того, почему развивается кардиопатия у детей и взрослых, являются:
- генетическая предрасположенность. Кардиомиоциты содержат в себе белки, которые принимают активное участие в полноценном функционировании сердца. Различные дефекты в них приводят к проблемам в работе мышечных структур. Для развития симптомов болезни необязательно болеть другим недугом, то есть, болезнь первична;
- вирус или токсин. Инфекционно-токсическая кардиопатия у детей и взрослых развивается ввиду наличия в организме вирусов, болезнетворных бактерий или грибков. При этом вирусные болезни могут не проявляться типичными для них симптомами. Патологий клапана или коронарных артерий при этом не наблюдается;
- аутоиммунные патологии. Вызвать инфекционно-токсическую разновидность болезни могут процессы уничтожения собственных клеток организма своими же антителами, а остановить процесс бывает довольно сложно;
- идиопатический фиброз. Фиброзом (кардиосклерозом) является замещение клеток мышц соединительным типом ткани. Таким образом, стенки сердца со временем не могут нормально сокращаться, так как неэластичны. Частое развитие фиброза после инфаркта позволяет отнести фиброз к вторичным причинам.
Часто при вышеперечисленных случаях лечатся только симптомы кардиопатии. Врачи могут компенсировать недостаточность сердца, однако не могут повлиять на устранение причин из-за их плохой изученности. Что касается болезней сердца, которые могут спровоцировать дисгормональную или другую формы недуга, то среди них есть гипертония, ишемическая болезнь, амилоидоз, заболевания эндокринной системы, отравления токсическими веществами, патологии соединительных тканей и ряд других болезней.
Классификация
Кардиопатия представлена следующими видами и формами:
- дисгормональная. Предполагает патологию деятельности сердца, связанную с проблемами в эндокринной системе. Часто дисгормональная форма болезни проявляется у подростков, пожилых людей (чаще – женщин) или после проведения лечения гормонами. При этом у пациента обычно недостаточно половых гормонов. Заболевание носит не воспалительный характер;
- алкогольная. Алкогольная форма болезни проявляется вследствие употребления токсического вещества этанола. Он приводит к разрушению сердечных клеток, вызывая в них интоксикацию. Миокард при алкогольной форме заболевания становится рыхлым. Среди признаков алкогольной формы болезни выделяют одышку, тахикардию и отёки ног;
- метаболическая. Эта разновидность заболевания связывается как с врождёнными патологиями, так и с нарушением обмена определённых веществ (в частности, жирных кислот). Это, в свою очередь, вызывается недостатком разных ферментов (например, карнитина);
- инфекционно-токсическая. Носит название миокардит и является воспалительной формой. Развивается вследствие системных инфекций. После попадания микроорганизмов (грибка, паразитов, бактерий) в миокард, они вызывают там отёк с воспалением, который может привести к смерти клеток. На их месте образовывается соединительная ткань;
- климактерическая. Климакс вызывает такую разновидность недуга, как климактерическая кардиопатия;
- диспластическая. Кардиопатия этого типа предполагает нарушение целостности мышц сердца. Диспластическая кардиопатия нередко становится причиной прогрессирования сердечной недостаточности.
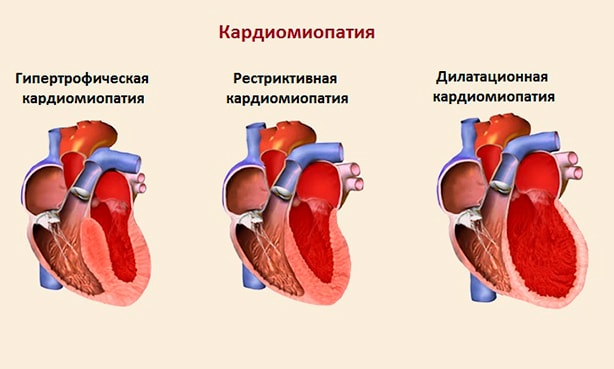
По анатомическим и функциональным изменениям миокарда различают несколько типов кардиомиопатий:
- дилатационную (или застойную);
- гипертрофическую: асимметричную и симметричную; обструктивную и необструктивную;
- рестриктивную: облитерирующую и диффузную;
- аритмогенную правожелудочковую.
Симптомы и клинические проявления
Клинические проявления разных типов кардиопатий выглядят по-разному.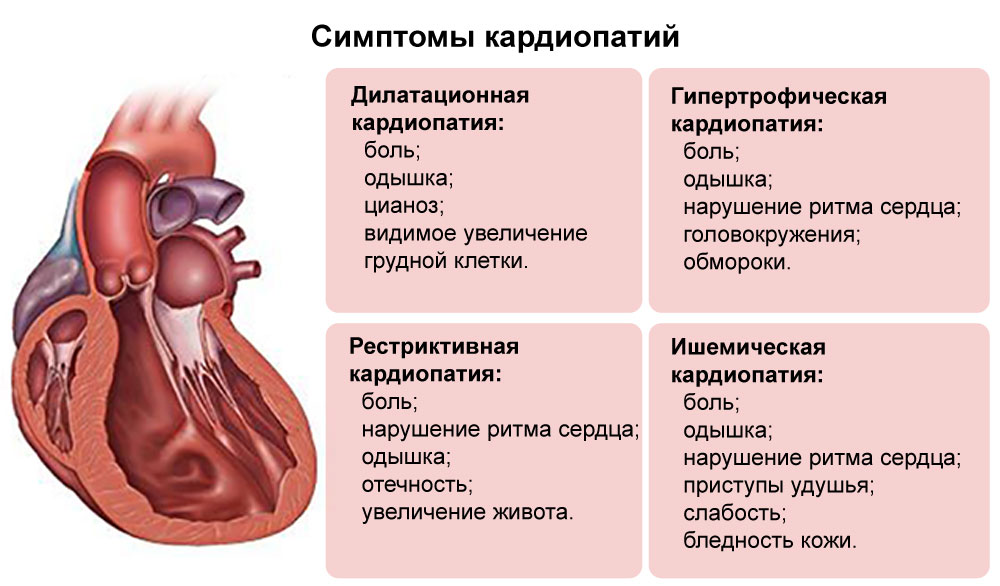
Дилатационная (застойная) кардиомиопатия
Дилатационная кардиомиопатия (ДКМП) характеризуется существенным расширением всех полостей сердца, явлениями гипертрофии и снижения сократительной способности миокарда. Признаки дилатационной кардиомиопатии проявляют себя уже в молодом возрасте – в 30-35 лет. В этиологии ДКМП предположительно играют роль инфекционные и токсические воздействия, обменные, гормональные, аутоиммунные нарушения, в 10-20% случаев кардиомиопатия носит семейный характер.
Выраженность гемодинамических расстройств при дилатационной кардиомиопатии обусловлена степенью снижения сократимости и насосной функции миокарда. Это вызывает повышение давления сначала в левых, а затем в правых полостях сердца. Клинически дилатационная кардиомиопатия проявляется признаками левожелудочковой недостаточности (одышкой, цианозом, приступами сердечной астмы и отека легкого), правожелудочковой недостаточности (акроцианозом, болями и увеличением печени, асцитом, отеками, набуханием вен шеи), сердечными болями, некупирующимися нитроглицерином, сердцебиением.
Объективно отмечается деформация грудной клетки (сердечный горб); кардиомегалия с расширением границ влево, вправо и вверх; выслушивается глухость сердечных тонов на верхушке, систолический шум (при относительной недостаточности митрального или трикуспидального клапана), ритм галопа. При дилатационной кардиомиопатии выявляются гипотония и тяжелые формы аритмий (пароксизмальная тахикардия, экстрасистолия, мерцательная аритмия, блокады).
При электрокардиографическом исследовании фиксируются гипертрофия преимущественно левого желудочка, нарушения сердечной проводимости и ритма. ЭхоКГ показывает диффузное поражение миокарда, резкую дилатацию полостей сердца и ее преобладание над гипертрофией, интактность сердечных клапанов, диастолическую дисфункцию левого желудочка. Рентгенологически при дилатационной кардиомиопатии определяется расширение границ сердца.
Гипертрофическая кардиомиопатия
Гипертрофическую кардиомиопатию (ГКМП) характеризует ограниченное или диффузное утолщение (гипертрофия) миокарда и уменьшение камер желудочков (преимущественно левого). ГКМП является наследственной патологией с аутосомно-доминантным типом наследования, чаще развивается у мужчин разного возраста.
При гипертрофической форме кардиомиопатии наблюдается симметричная или асимметричная гипертрофия мышечного слоя желудочка. Асимметричная гипертрофия характеризуется преобладающим утолщением межжелудочковой перегородки, симметричная ГКМП — равномерным утолщением стенок желудочка.
По признаку наличия обструкции желудочков различают 2 формы гипертрофической кардиомиопатии – обструктивную и необструктивную. При обструктивной кардиомиопатии (субаортальном стенозе) нарушается отток крови из полости левого желудочка, при необструктивной ГКМП стенозирование путей оттока отсутствует.
Специфическими проявлениями гипертрофической кардиомиопатии служат симптомы аортального стеноза: кардиалгия, приступы головокружения, слабость, обмороки, сердцебиение, одышка, бледность. В более поздние сроки присоединяются явления застойной сердечной недостаточности.
Перкуссионно определяется увеличение сердца (больше влево), аускультативно – глухие тоны сердца, систолические шумы в III-IV межреберье и в области верхушки, аритмии. Определяется смещение сердечного толчка вниз и влево, малый и замедленный пульс на периферии. Изменения на ЭКГ при гипертрофической кардиомиопатии выражаются в гипертрофии миокарда преимущественно левых отделов сердца, инверсии зубца Т, регистрации патологического зубца Q.
Из неинвазивных диагностических методик при ГКМП наиболее информативна эхокардиография, которая выявляет уменьшение размеров полостей сердца, утолщение и плохую подвижность межжелудочковой перегородки (при обструктивной кардиомиопатии), снижение сократительной деятельности миокарда, аномальный систолический пролапс створки митрального клапана.
Рестриктивная кардиомиопатия
Рестриктивная кардиомиопатия (РКМП) – редко встречающееся поражение миокарда, протекающее обычно с заинтересованностью эндокарда (фиброзированием), неадекватным диастолическим расслаблением желудочков и нарушением сердечной гемодинамики при сохраненной сократительной способности миокарда и отсутствии его выраженной гипертрофии.
В развитии РКМП большая роль отводится выраженной эозинофилии, оказывающей токсическое действие на кардиомиоциты. При рестриктивной кардиомиопатии происходит утолщение эндокарда и инфильтративные, некротические, фиброзные изменения в миокарде. Развитие РКМП проходит 3 стадии:
- I стадия — некротическая – характеризуется выраженной эозинофильной инфильтрацией миокарда и развитием коронарита и миокардита;
- II стадия — тромботическая — проявляется гипертрофией эндокарда, пристеночными фибринозными наложениями в полостях сердца, сосудистым тромбозом миокарда;
- III стадия — фибротическая – характеризуется распространенным интрамуральным фиброзом миокарда и неспецифическим облитерирующим эндартериитом венечных артерий.
Рестриктивная кардиомиопатия может протекать по двум типам: облитерирующему (с фиброзированием и облитерацией полости желудочка) и диффузному (без облитерации). При рестриктивной кардиомиопатии отмечаются явления тяжелой, быстро прогрессирующей застойной недостаточности кровообращения: выраженная одышка, слабость при незначительных физических усилиях, нарастающие отеки, асцит, гепатомегалия, набухание вен шеи.
В размерах сердце обычно не увеличено, при аускультации выслушивается ритм галопа. На ЭКГ регистрируются мерцание предсердий, желудочковые аритмии, может определяться снижение ST-сегмента с инверсией зубца Т. Рентгенологически отмечаются явления венозного застоя в легких, несколько увеличенные или неизмененные размеры сердца. Эхоскопическая картина отражает недостаточность трикуспидального и митрального клапанов, уменьшение размеров облитерированной полости желудочка, нарушение насосной и диастолической функции сердца. В крови отмечается эозинофилия.
Аритмогенная правожелудочковая кардиомиопатия
Развитие аритмогенной кардиомиопатии правого желудочка (АКПЖ) характеризует прогрессирующее замещение кардиомиоцитов правого желудочка фиброзной или жировой тканью, сопровождающееся различными нарушениями желудочкового ритма, в т. ч. фибрилляцией желудочков. Заболевание редкое и малоизученное, в качестве возможных этиологических факторов называют наследственность, апоптоз, вирусные и химические агенты.
Аритмогенная кардиомиопатия может развиваться уже в подростковом или юношеском периоде и проявляется сердцебиением, пароксизмальной тахикардией, головокружением или обмороками. В дальнейшем опасно развитие жизнеугрожающих видов аритмий: желудочковой экстрасистолии или тахикардии, эпизодов фибрилляции желудочков, предсердных тахиаритмий, мерцания или трепетания предсердий.
При аритмогенной кардиомиопатии морфометрические параметры сердца не изменены. При эхокардиографии визуализируется умеренное расширение правого желудочка, дискинезия и локальное выпячивание верхушки или нижней стенки сердца. Методом МРТ выявляются структурные изменения миокарда: локальное истончение стенки миокарда, аневризмы.
Осложнения
При всех видах кардиомиопатий прогрессирует сердечная недостаточность, возможно развитие артериальных и легочных тромбоэмболий, нарушений проводимости сердца, тяжелых аритмий (мерцательной аритмии, желудочковой экстрасистолии, пароксизмальной тахикардии), синдрома внезапной сердечной смерти.
Особенности терапии
Немедикаментозное лечение кардиопатии сводится к нутритивной питательной поддержке и лечебной физкультуре. При этом также очень важен контроль диуреза.Медикаментозная терапия может проводится с применением следующих препаратов:
Карведилол – β-адреноблокатор, способный снизить АД, сердечный выброс, ЧСС и действовать противоишемически и антиангинально. Выпускается в таблетках, которые следует принимать ежедневно, индивидуально подбирая суточную дозу, начиная с 6,5 г за 2 приема в день.
Бисопролол – также обладает антигипертензивным, антиангинальным, блокирующим кальциевые каналы, бета-адреноблокирующим действием. Рекомендуемая доза – 1 таблетка в день, но может корректироваться лечащим врачом.
Дигоксин – кардиотонический и антиаритмический сердечный гликозид, стимулирует работу сердца, имеет положительное инотропное и отрицательное хронотропное, дромотропное действие. Применение начинается с нагрузочной дозы 0,75-1,5 мг для взрослых, и дальнейшей терапии поддерживающей дозой, которую снижают до 0,125-0,25 мг.
Процедуры и операции
В случаях тяжелой сердечной недостаточности может помочь установка «искусственных желудочков» – микронасосов, заменяющих работу собственных тканей и поддерживающих гемодинамику.
Установка электрокардиостимуляторов помогает решить проблемы аритмии, гипертрофических изменений.
Пересадка сердца может быть рекомендована пациентам, если выживаемость до 1 года без трансплантации составляет менее 50%.
Диета при кардиопатии
Эффективность: лечебный эффект через 20 дней
Сроки: постоянно
Стоимость продуктов: 1700-1800 руб. в неделю
Людям, имеющим проблемы с сердцем, в первую очередь рекомендовано здоровое питание. Для начала в рационе питания должны преобладать продукты, щадящие сердечную систему:
- злаковые и цельнозерновая выпечка, с большим содержанием пищевых волокон, способствующих понижению уровня холестерина;
- овощные и бобовые блюда – основа рациона, обеспечивающая организм в полной мере витаминами и микроэлементами;
- сладкие ягодные и фруктовые перекусы – отличная замена синтетическому сахару, провоцирующему ожирение и сахарный диабет – главные болезни группы риска нарушений работы сердечно-сосудистой системы;
- молочные продукты, дары моря и другие полноценные животные белки с ограничением потребления жирных сортов мяса;
- обогащение меню полезными жирами — орехами, семенами;
- снижение потребления соли до 5 мг в сутки.
Затем нужно установить строгий режим и размеры порций, отказаться от жаренного, копченого и солений.Диагностика и лечение кардиомиопатий
Народные рецепты
В качестве дополнения схемы лечения кардиопатии допускается применение народных средств. У них фактически нет противопоказаний и побочных эффектов, что является явным плюсом, особенно при длительном приеме. Наиболее актуальны нижеприведенные рецепты:
- В семени льна большая концентрация органических кислот, которые способны стабилизировать обменные процессы в кардиомиоцитах. Для приготовления отвара нужно залить 40 г основного ингредиента 1 л кипятка. Далее емкость ставят на водяную баню. Через 50 минут нужно убрать ее с плиты и вынуть сырье. Выпить готовое лекарство в течение дня по полстакана за 1 раз.
- Калина богата эфирными маслами, витаминами и микроэлементами, жизненно важными для нормальной работы сердца. Ежедневно достаточно принимать по 100 г ее плодов. Делать отвар не рекомендуется, так как частично уничтожаться полезные вещества при термической обработке. Противопоказаны ягоды при стенокардии и варикозном расширении вен.
- Особо полезен при дилатационной форме кардиопатии настой заячьей капусты. Он тонизирует организм, улучшает регенерацию тканей, снимает воспаления и укрепляется иммунитет. Для приготовления потребуется залить 50 г листьев капусты 250 мл кипятка. Затем закрыть на 4 часа. Перед применением вытащить сырье. Пить по 50 мл 4 раза в сутки.
Прогноз
Прогноз при рестриктивной КМП зависит от основной причины ее развития, но в целом неблагоприятный — смерть в течение пяти лет наступает 70% больных.
Дилатационная КМП имеет тяжелое течение и крайне плохой прогноз — двухлетняя выживаемость. ДКМП при семейной форме наблюдается всего у 34%-36% больных. При ДКМП вирусной/иммунной природы — 50%.
Если при алкогольной кардиомиопатии уже развилась сердечная недостаточность и больной не прекращает употреблять алкоголь, прогноз неблагоприятный: смерть от алкогольной кардиомиопатии наступает в 75% случаев в течение 3 лет. Отказ от алкоголя до появления тяжелой сердечной недостаточности может приостановить прогрессирование АКМП или даже вызвать обратное ее развитие.
При гипертрофической форме возможны два варианта, в зависимости от мутаций генов. От этого зависит и средняя продолжительность жизни при гипертрофической кардиомиопатии. При наличии злокачественных мутаций с высокой пенетрантностью гена (частота проявления гена в признаках), степенью гипертрофии, тяжелым течением и осложнениями, высоким риском смерти, продолжительность жизни до 30-35 лет.
При мутациях гена тропонина Т отмечается высока смертность (до 90%) даже при отсутствии гипертрофии миокарда. При доброкачественных мутациях наблюдается низкая пенетрантность гена, невыраженная клиника, не высокий риск смерти, у подавляющего большинства продолжительность жизни больше 60 лет. Большинство больных умирают внезапно и это часто является первым проявлением болезни (у подростков и молодых людей). Около 40% смертей происходит после физической нагрузки, 60% — в состоянии покоя.
При ишемической КМП отмечается зависимость выживания пациентов от объема жизнеспособного миокарда, который можно увеличить, выполняя операцию аортокоронарного шунтирования. Если рассматривается ишемическая кардиомиопатия — причина смерти: тромбоэмболия и тяжелая сердечная недостаточность. Аортокоронарное шунтирование стало распространенной кардиохирургической операцией. Благодаря восстановлению васкуляризации миокарда у больных устраняются приступы стенокардии, но не улучшается сократительная функция миокарда, и соответственно не устраняется основная причина смерти.
В связи с этим больным выполняется сочетанная операция — реваскуляризация миокарда и реконструкция левого желудочка (внутрижелудочковая пластика заплатой). Именно это позволяет улучшить функцию миокарда, уменьшить размеры и форму левого желудочка. Успешное хирургическое лечение дает возможность обратного ремоделирования миокарда.
Прогноз врожденной кардиомегалии сомнительный, поскольку младенцы погибают в 30% случаев, а выжившие имеют серьезные нарушения сердечной деятельности, но совместимые с жизнью.
Профилактика
Чтобы предупредить развитие кардиопатии необходимо:
- отказаться от курения, алкоголя и наркотических средств;
- регулярно проходить полное обследование здоровья;
- не принимать хаотически медицинские препараты и не заниматься самолечением;
- контролировать вес;
- избегать психологических перенапряжений;
- придерживаться правильного питания;
- нормировать физические нагрузки и отдых – не менее часа пеших прогулок и восьми часов сна.
Кардиопатия у взрослых людей возникает из-за различных сбоев и заболеваний, которые нарушают обменные процессы в сердце. Если не предпринимать никаких действий – начнется дистрофия миокарда и ухудшится проводимость импульсов, что приведет к развитию аритмии и прочих осложнений. Постепенно изменения станут необратимыми.
Для подбора эффективных методов лечения необходимо обследоваться и найти причину болезни. Основу терапии будут составлять методы ее устранения. Дополнительно придется применять антиаритмические и поддерживающие препараты, которые облегчат состояние и снизят нагрузку на сердце. Иногда необходимо провести оперативное вмешательство для коррекции врожденных пороков, устранения источников ложных сигналов или восстановления проводимости.
Источник: simptomer.ru, krasotaimedicina.ru, aif.ru, medside.ru, mirkardio.ru

